Макулодистрофия сетчатки глаза: почему не всегда помогает лечение?.
Добрый день, уважаемые читатели!
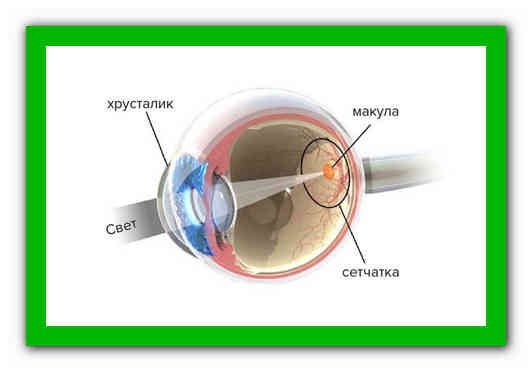
В одной из прошлых моих статей шла речь о сетчатке и ее отслоении. Мы говорили о том, что сетчатая оболочка глаза имеет центральную часть — макулу (другое ее название — желтое пятно).
Именно она ответственна за восприятие цветов и четкость центрального зрения, так как содержит наибольшее количество фоторецепторов — колбочек.
И сегодня я хочу рассказать вам о достаточно распространенной патологии макулы — дистрофии. До сих пор учеными не установлены точные причины ее развития, как и не существует 100% эффективного метода лечения этого заболевания.
Однако достоверно известны факторы, негативно влияющие на состояние сетчатки и ее центральной части. Поэтому людям, входящим в группу риска, рекомендовано посещение офтальмолога не реже одного раза в год.
И прямо сейчас я предлагаю вам узнать подробности о макулодистрофии (макулярной дегенерации).
Содержание
Патология центральной области сетчатки
Возможно, ранее вы уже сталкивались с таким понятием, как макулодистрофия. Это заболевание имеет и другие названия — возрастная макулярная дегенерация (ВМД), инволюционная центральная дистрофия, дегенерация желтого пятна.
Все эти термины означают наличие дистрофических изменений в центральной части сетчатки, обусловленных нарушением ее кровообращения. Вследствие этого происходит разрушение светочувствительных клеток и ухудшение центрального зрения.
Как мы уже знаем, сетчатую оболочку глаза питают сосуды из подлежащего слоя.
В силу возраста или других причин происходят склеротические изменения и уменьшение просветов капилляров, из-за этого ткань макулы начинает испытывать кислородное голодание, истончается и стареет.
Не получая необходимого питания, светочувствительные клетки погибают, вызывая нарушение зрительных функций — ухудшение или потерю центрального зрения.
Обычно болезнь поражает один глаз, поэтому на начальной стадии не всегда можно заметить ее симптомы, так как более здоровый «собрат» компенсирует дефекты зрения.
Изменения на сетчатке второго глаза обычно происходят в течение 5 лет после начала дегенерации желтого пятна в первом глазу.
Макулодистрофия не вызывает болезненного синдрома и не приводит к полной слепоте, так как сохраняется периферийное зрение.
Однако при нарушениях центрального зрения человек уже не может читать или писать, водить автомобиль или занимать мелкой работой, что может доставлять существенный дискомфорт в повседневной жизни.
Как проявляется макулодистрофия?
К характерным симптомам заболевания относятся:
- нарушение цветопередачи
- видимая изломанность прямых линий
- необходимость в дополнительном освещении при чтении
- трудность распознавания мелких деталей
- зрительные галлюцинации
- появление слепого пятна в центре зрения
Были выявлены основные факторы, вызывающие дистрофические изменения в макулярной области сетчатки:
- возраст
- пол,
- генетическая предрасположенность,
- сердечно-сосудистые заболевания,
- гипертония,
- ультрафиолетовое излучение,
- курение,
- неполноценное питание.
Чаще всего от макулодистрофии страдают люди старше 50 лет, а к 70 годам вероятность заболевания возрастает до 75%. Однако в случае генетической предрасположенности эта болезнь может настигнуть и в более раннем возрасте.
Среди заболевших большую часть составляют женщины, хотя статистика объясняет этот факт тем, что они просто живут дольше мужчин.
Длительное нахождение на солнце без защитных очков может привести к повреждению ультрафиолетом нервной ткани сетчатки, что также провоцирует дегенеративные изменения в ее структуре.
Одной из самых частых причин развития центральной дистрофии сетчатки врачи считают недостаток витаминов групп А,С,Е, цинка и антиоксидантов,поступающих в организм с пищей.
Наверное лишний раз рассказывать о вреде курения нет смысла. Эта пагубная привычка не только нарушает глазное кровообращение, но и оказывает разрушительное действие на весь организм в целом.
Как можно обнаружить заболевание?
Диагностировать макулодистрофию можно самостоятельно в домашних условиях с помощью теста Амслера, который визуально представляет собой сетку с черной точкой посередине.
При наличии макулодистрофии человек увидит искажение прямых линий и слепое пятно в центре сетки.
В офтальмологическом кабинете для обнаружения заболевания вам могут предложить определение полей зрения, исследование глазного дна и изучение сосудов сетчатки.
Классификация макулярной дегенерации
Принято различать 2 формы макулодистрофии: сухую и влажную. В свою очередь последняя делится на скрытую и классическую.
Сухая (неэкссудативная) макулярная дегенерация развивается в 9 из 10 случаев. Это более легкая форма, которая отличается медленным течением, низкой вероятностью потери зрения, невыраженной симптоматикой.
Для сухой макулодистрофии характерно появление так называемых друз — скоплений под сетчаткой пигмента желтоватого оттенка. По мере увеличения количества и размера друз появляются новые симптомы заболевания.
При влажной (экссудативной) макулодистрофии начинается образование новых кровеносных сосудов, направленных к желтому пятну. Этот процесс называется неоваскуляризацией.
Таким образом организм пытается компенсировать кислородное голодание макулы и улучшить ее кровообращение.
Слабые стенки «молодых» сосудов не выдерживают тока крови, происходят частые кровоизлияния под сетчатку, развивает отек окружающих тканей. Макула набухает и отслаивается от сосудистой оболочки, что приводит к полной потере центрального зрения.
Влажная форма малулярной дегенерации обычно развивается из сухой разновидности, она достаточно быстро прогрессирует и может привести к инвалидности в 85-90 % случаев.
В случае скрытого типа экссудативной макулодистрофии новообразованные сосуды практически не заметны, кровоизлияния слабы и малочисленны, а нарушения зрения минимальны.
Классическим называется такое течение болезни, при котором отмечается ускоренный рост сосудов, преобразование нервной ткани в соединительную (рубцовую), что в совокупности приводит к потере зрения.
Лечение макулодистрофии
Макулярная дегенерация считается необратимым и постоянно прогрессирующим заболеванием. Поэтому цель лечения в этом случае — как можно раньше диагностировать болезнь и стабилизировать состояние сетчатки. Вернуть былую остроту зрения, если уже произошло его видимое ухудшение, не в силах ни один врач.
На ранних стадиях применяется преимущественно медикаментозное лечение, подобранное в целый комплекс.
Вам могут быть назначены:
- сосудорасширяющие препараты
- средства для укрепления стенок сосудов
- препараты, вызывающие снижение вязкости крови
- витаминные комплексы
- противоотечные средства
Данный курс лечения нужно проходить несколько раз в год.
Для замедления роста новообразованных сосудов хороший эффект дает применение фотодинамической терапии — введение в глаз специального препарата, активизирующегося под воздействием лазерных лучей.
В случае дальнейшего развития макулодистрофии применяются различные способы стимуляции сетчатки — магнито-, фото-, электро- и лазерная стимуляция, внутривенное облучение крови.
Остановить кровоизлияния при влажной форме макулярной дегенерации поможет лазерная коагуляция.
Полноценное питание при ВМД
Так как патологические изменения в сосудах часто обусловлены недостатком нужных веществ в организме, изменение рациона питания может оказать благоприятное воздействие на течение болезни.
Народная медицина рекомендует включить в меню проросшие семена пшеницы, которые известны богатым содержанием витаминов и антиоксидантов.
Зеленые овощи, помидоры, фрукты и ягоды обязательно должны присутствовать в рационе человека, испытывающего проблемы с сетчаткой
Если больному макулодистрофией ранее не была известна такая зернобобовая культура, как нут, пришло время познакомиться с этим продуктом. Его можно добавлять в супы, салаты, фарш.
Будьте внимательны к здоровью своих глаз.
Сухая форма вмд: профилактика и лечение.
Если у человека диагностирована ВМД в сухой форме, лечение данной патологии является более чем сложной задачей. Несмотря на все разнообразие методов, медицинские специалисты не могут единодушно ответить, как именно лечить болезнь. Связано это с тем, что универсального способа победить заболевания на сегодняшний день нет. Большинство даже хорошо зарекомендовавших себя препаратов еще нуждаются в совершенствовании и доработке. Все способы лечения, которыми располагает медицина, позволяют только помочь не допустить или замедлить деструктивные процессы, происходящие в пораженных ГТД органах зрения.
Однако вероятность недопущения заболевания, чей риск появления возрастает по мере старения организма, является. Чтобы у человека замедлилась, а в оптимальном варианте — и вовсе не появилась возрастная макулярная дегенерация, ему необходимо употреблять продукты, богатые витаминами А, С, Е. Эффективным профилактическим средством против сухой формы ВМД является солнцезащитные очки для защиты органов зрения от ультрафиолетового излучения.
Или только возраст — главный фактор?
Почему у людей появляется влага макулодистрофии, что часто является продолжением сухой формы, наука точный ответ дать не может. Но ученые считают, что глазное заболевание относится к категории многофакторных. У людей среднего возраста недуг встречается сравнительно редко. Но в возрастной группе 65-75 лет у каждого пятого человека обнаруживается сухая или влажная форма. Из тех людей, чей возраст старше 75 лет, каждый третий страдает одной из двух форм патологии. Не последнюю роль в ее появлении играют генетические факторы.
Наследственная предрасположенность к глазным заболеваниям научно доказана. Если, например, у человека мать или отец больны ВМД, риск возникновения у него патологии большой. Если же заболевание было у дедушек и бабушек, вероятность появления недуга будет ощутимо меньше. Но в каждом пятом случае, как утверждают ученые, возрастная макулярная дегенерация появляется именно под влиянием наследственных факторов. Не последнюю роль играет и расовая принадлежность. Медицинская статистика подтверждает: макулодистрофии сетчатки глаза всего распространена у представителей европеоидной расы.
На естественных защитных механизмах органов зрения негативно отражаются:
- сердечно-сосудистые заболевания;
- отложение кальция внутри глаз;
- курение и употребление алкоголя;
- прямые солнечные лучи;
- неправильное питание;
- наличие светлой радужки или катаракты.
У людей, страдающих атеросклерозом, риск появления ГТД выше в 3 раза, чем у всех остальных. Те, у кого есть высокое артериальное давление, подвержены дегенеративных заболеваний органов зрения. Если человек страдает ожирением и у него повышенный холестерин в крови, велика вероятность, что будет диагностирована макулодистрофии сетчатки глаза. Существует мнение, что хирургическое удаление катаракты является гарантией, что ни одна из форм макулодистрофии у человека не возникнет. Это ложное утверждение: хирургическое лечение не является на 100% надежным барьером против патологии. Операция по удалению катаракты может привести и к прогрессированию ВМД.
Заболевание способно протекать в сухой и влажной форме. Первый вид патологии встречается значительно чаще, он составляет, по данным медицинских исследований, около 85% всех случаев ВМД. Основным признаком заболевания считается образование друз, основой которых является липофуксин, в сетчатке. Влажная форма патологии протекает более динамично и остро, чем сухая макулодистрофии. Последняя развивается значительно медленнее и способна прогрессировать до поздней географической стадии, что отражается в медицинской практике сокращенно «ГА», когда через деградацию клеток сетчатки человек теряет зрение. К подобному результату приводит и влажная форма патологии. Она способна возникать не только как самостоятельная болезнь, но и как следствие сухой ее формы. При влажной форме уже через месяц после начала заболевания становится заметно, что функционирование органов зрения значительно ухудшается и начинается потеря центрального зрения. Влага макулодистрофии сетчатки прогрессирует быстрее за счет того, что при этой форме патологии глазные кровеносные сосуды разрастаются быстрее.
Как остановить потерю зрения?
При обеих формах заболевания основными симптомами являются:
- нарушение четкости восприятия предметов;
- появление темных пятен в центральной области зрения;
- ухудшение восприятия цвета;
- снижение видимости при плохой освещенности.
В борьбе с ГТД современная медицина прилагает усилия для реализации исключительно комплексные подходы.
Главной задачей на всех этапах лечения является нормализация процессов в сетчатке, для чего пациентам назначают и прием антиоксидантных препаратов.
Антиоксиданты незаменимы в медикаментозной терапии заболевания. Их применение позволяет затормозить развитие патологии даже на самом позднем этапе, когда многие медикаментозные препараты, которые используются для ее лечения, являются малоэффективными или неэффективными. Еще одним важным направлением в терапии является подавление роста аномальных сосудов. Лечение аномалии осуществляется с применением антиангиогенных лекарственных средств. Если же оно оказывается малоэффективным, требуется оперативное вмешательство для подавления патологических сосудов.
Хирургическому лечению подвергается и сетчатка. Одним из популяционных методов является ее транслокация. Во время операции разрушают аномальные сосуды, расположенные под желтым пятном. Для того чтобы осуществить лечение, сетчатку во время процедуры сдвигают. Разрушение аномальных сосудов выполняется с помощью лазера, что гарантирует отсутствие рубцов на органах зрения.
Как не допустить или замедлить дегенеративные процессы
К лечению с применением коррекционных приспособлений многие пациенты относятся с меньшим доверием, чем к лазерной хирургии. Но коррекционные методы тоже являются достаточно эффективными, если грамотно их применять, чтобы выполнять все врачебные рекомендации. Лечение макулодистрофии достаточно успешно осуществляют с помощью специальных очков, снабженных линзами и встроенными электронными схемами. Они максимально увеличивают предметы, люди даже с незначительной остротой зрения могут четко видеть их.
Еще одним получают все более широкое распространение методом является фотодинамическая терапия. Ее слабой стороной является то, что такого лечения присуща кратковременность полученных результатов, курс процедур приходится повторять неоднократно ради замедления темпов потери зрения. Процедура фотодинамической терапии состоит из двух этапов:
- пациенту вводят внутривенно «вертепорфина» ( «Визудин»);
- 90 секунд облучают светом его сетчатку, чтобы активизировать препарат.
Данный метод в основном применяют, как и внутриглазные инъекции против прогрессирование влажной формы патологии.
Еще одной важной проблемой, сопутствующей лечению, является непредсказуемость его результатов. Связано это с тем, что все факторы, ускоряющие или замедляющие развитие патологии, до сих пор неизвестны.
«Влажная» форма макулодистрофии (экссудативная, неоваскулярная).
«Влажная» форма макулодистрофии характеризуется тем, что под макулой позади сетчатой оболочки начинается рост патологических кровеносных сосудов. В силу их хрупкости часто происходит проникновение крови и жидкости, приподнимающих макулу с ее нормального положения. Все это становится причиной патологических изменений в этой зоне сетчатки. «Влажная» дистрофия макулы прогрессирует гораздо быстрее «сухой» формы и приводит к резкому и быстрому снижению зрительной функции в области центрального зрения.
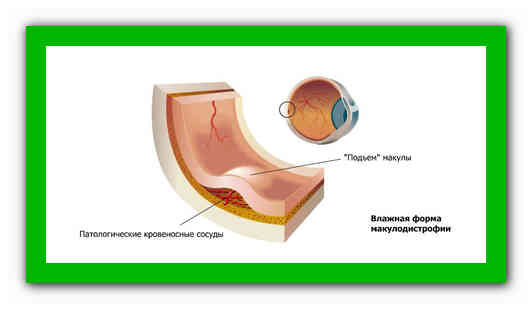
Эта форма дистрофии считается поздней и не имеет стадийности, как «сухая» ВМД. Всего 10% пациентов с возрастной макулодистрофией имеют эту форму заболевания, но при этом в 90% случаев слепоты от этой патологии именно «влажная» форма становится причиной такого тяжелого последствия. Правда, стоит упомянуть, что речь идет не о полной утрате зрения (отсутствии даже светоощущения), но о практической слепоте – очень значительном ухудшении зрительных функций. При поражении обоих глаз возможна потеря трудоспособности, появление серьезных сложностей в быту (узнавание лиц, переход через дорогу, счет денег, просмотр телевизора, вождение автомобиля и др.). Все это может привести к потере независимости и даже к психическим расстройствам.
«Влажная» форма ВМД может стать причиной необратимых изменений сетчатки в течение нескольких недель или месяцев. Если быстро ухудшается зрение, необходимо как можно скорее обратиться в специализированную клинику к офтальмологу, который проведет обследование и назначит лечение.
Симптомы «влажной» ВМД
Ухудшение зрения, искривление строк и выпадение букв из слов при чтении, проявление перед глазами пятна – все это серьезные симптомы, заметив которые нужно незамедлительно получить консультацию офтальмолога.
- возраст более 50 лет;
- наследственность (родственники, болевшие макулодистрофией);
- курение (увеличивает риск заболевания в 6 раз);
- неправильное питание;
- гипертония.
Продукты, полезные для здоровья, полезны и для глаз – постарайтесь сделать свое питание сбалансированным. Уменьшите в рационе животные белки и жиры, больше употребляйте рыбы, овощей (морковь, сладкий перец, шпинат, огурцы и др.) и фруктов (апельсины, красный виноград, киви и т. п.). Кроме того, пользу приносят орехи и употребление одного бокала красного сухого вина в день.
Лечение «влажной» формы макулодистрофии
Во множестве лечебных учреждений России и стран СНГ традиционно широко применяется консервативная терапия ВМД – различные дедистрофические препараты, антиоксиданты, иммуномодуляторы.
Очень жаль, но такое лечение не особенно эффективно и зачастую является причиной позднего обращения людей в специализированные офтальмологические центры, которые располагают современными методами терапии патологий сетчатой оболочки.
Кроме того, многие специалисты рекомендуют принимать лютеин и зеаксантин. Данные препараты не могут вернуть зрение, но способны приостановить прогрессирование патологического процесса. Принимать лютеин и зеаксантин необходимо не менее 3 месяцев, в противном случае это бессмысленно – за меньший срок эти вещества просто не наберут необходимую концентрацию.

В настоящее время активно используются методы, клиническая эффективность которых является подтвержденной:
- лазерная коагуляция;
- введение в полость глаза ингибиторов ангиогенеза;
- фотодинамическая терапия.
Лечение лазером
При своевременном проведении лазерной коагуляции в случае локализации патологических сосудов не в центре макулы возможен высокий функциональный результат. При проведении лазерной коагуляции неизбежно происходит тепловое повреждение тканей глазного дна, что становится причиной их атрофии и создает ограничения возможности проведения такого лечения в случае «влажной» ВМД.
Фотодинамическая терапия
ФТД является относительно новым способом лечения. Сутью его является фотохимическое воздействие на патологические сосуды. Внутривенно пациенту вводится специальное вещество, которое затем активизируется безопасным для сетчатой оболочки слабым лазерным воздействием. При разложении фотосенсибилизатора выделяется атомарный кислород, закупоривающий патологические сосуды, в результате чего отек сетчатой оболочки исчезает.
Данный метод обладает более щадящим действием, если сравнивать с лазерной коагуляцией – фотодинамическая терапия не вызывает атрофии оболочек глазного дна. В последнее время ФТД вытесняется ингибиторами ангиогенеза, которые обеспечивают лучшие функциональные результаты. Однако в случае некоторых возрастных патологий сетчатой оболочки (например, полиповидной неоваскулопатии) фотодинамическая терапия является более эффективной.
Ингибиторы ангиогенеза
Действие ингибиторов ангиогенеза заключается в блокировании стимулов роста патологических сосудов и их закрытии. Это снимает отек сетчатки и приводит к быстрому повышению остроты зрения. К таким препаратам относятся Луцентис, Авастин, Эйлия.
Препарат в условиях операционной безболезненно вводят внутрь глаза тончайшей иглой. По прошествии месяца проводят повторное обследование пациента и при необходимости укол повторяют. Как правило, рекомендуется 3-кратное введение препарата, однако иногда для достижения хорошего результата достаточно одной процедуры.
Исследования многих центров показали высокую долговременную эффективность ингибиторов ангиогенеза, а также их безопасность. Поэтому в настоящее время в большинстве стран Европы и Америке их уже ввели в национальные стандарты лечения «влажной» ВМД.
Как проходит лечение ингибиторами ангиогенеза?
Для предотвращения инфекционных осложнений в течение нескольких дней до и после процедуры рекомендуются инстилляции антибактериальных глазных капель. Обязательно нужно проинформировать врача до лечения о наличии воспалительных заболеваний или аллергии на лекарства. Во время интравитреальной инъекции Вы не будет чувствовать ничего, кроме небольшого давления на глаз.
Возможно появление небольшого покраснения склеры в месте инъекции, а также плавающих пятен в поле зрения. Все эти проявления обычно проходят в течение нескольких дней.
Иногда может возникать воспалительная реакция в течение первой недели после укола. В случае усиления покраснения, возникновения дискомфорта, повышенной светочувствительности или болей нужно обратиться к лечащему врачу.
Эффект лечения, как правило, становится заметен через несколько дней после процедуры. Однако не стоит прекращать лечение при отсутствии результата после первой инъекции, улучшение может проявиться после повторных уколов.
После процедуры возрастает вероятность кровотечения из патологических сосудов. Поэтому необходимо как следует высыпаться в первые дни после инъекции, контролировать артериальное давление, избегать физических нагрузок и движений туловища (наклонов и др.), которые вызывают усиление притока крови к голове.